10 вопросов о катаракте
В основе проблемы — старение хрусталика, которое происходит с возрастом. С годами нарушается прозрачность хрусталика, что мешает лучам света пройти в глаз. В результате снижается острота зрения. Такие возрастные изменения происходят у каждого из нас. Первые “звоночки” проблемы врач может обнаружить у пациента уже после 45 лет. Дальше – больше. Практически половине людей после 65 лет ставится диагноз катаракта. В более преклонном возрасте 80 лет врачи находят катаракту почти у каждого пациента. Кроме возрастных изменений в возникновении катаракты виноваты глазные травмы и сахарный диабет. Ускоряют развитие катаракты сопутствующие заболевания глаз — воспаление внутренних оболочек глаза, глаукома. Катаракта чаще возникает у курильщиков.
Сначала на первой стадии катаракта не сказывается на остроте зрения человека. Это объясняется тем, что помутнения хрусталика приходятся на его край, то есть не затрагивают оптическую зону. На следующей стадии при незрелой катаракте помутнения достигают центра хрусталика, и человек ощущает, что видит хуже. А при зрелой форме пациент уже не различает число пальцев на руке врача, когда тот проводит тест. Хрусталик становится диффузно мутным. При перезрелой форме происходит распад массы хрусталика. От первых проявлений катаракты до ситуации, когда операция необходима (то есть до момента, когда хрусталик обширно мутнеет) проходит четыре-шесть лет.
Часто задаваемые вопросы по катаракте. Отвечают специалисты МНТК

Это одно из самых распространенных офтальмологических заболеваний. В подавляющем большинстве случаев катаракта развивается у людей пожилого возраста, однако не исключена возможность возникновения данной патологии у молодых пациентов.
Катаракта – помутнение хрусталика, приводящее к уменьшению прохождения лучей света в глаз и снижению остроты зрения. По сути, хрусталик – прозрачная линза, основная задача которой проводить свет, а также преломлять его таким образом, чтобы изображение на сетчатке было четким. Однако с возрастом, под воздействием естественных механизмов старения, он становится все менее эластичным и начинает мутнеть. Изменение прозрачности хрусталика препятствует проникновению лучей света внутрь глаза и зрение человека ухудшается. Интенсивность этих процессов различная – от нескольких месяцев до десятков лет.
Почему возникает катаракта?
- Причины возникновения катаракты различны: это может быть нарушение питания тканей глаза, связанное с возрастом, лучевое воздействие, диабет, травма, некоторые заболевания глаз (например, глаукома, близорукость высокой степени), воспалительные аутоиммунные заболевания или наследственные особенности организма. Также большое влияние на развитие катаракты оказывает стресс.
Какие основные симптомы катаракты?
- Снижение зрения при чтении, постепенное увеличение дальнозоркости часто являются первыми признаками развития катаракты. В дальнейшем краски постепенно теряют контрастность, появляется туман. Постепенно эти явления усиливаются, вплоть до снижения зрения до уровня светоощущения. То есть человек практически слепнет.
Катаракта поражает сразу оба глаза или один из них?
- Обычно катаракта развивается индивидуально на каждом глазу. При классическом варианте развития заболевания в результате процессов старения катаракта может развиваться симметрично на обоих глазах, при этом на одном из них она, как правило, более выражена.
Есть ли возможность обойтись без оперативного вмешательства при о катаракте?
На сегодняшний день единственной возможностью устранения патологии является микрохирургическая операция, заключающаяся в удалении помутневшего хрусталика глаза с заменой его на искусственный хрусталик, или, говоря «медицинским языком», интраокулярную линзу. По своим оптическим свойствам интраокулярная линза сходна с естественным хрусталиком. Она очень надежна и может простоять в глазу всю жизнь.
Изменения в хрусталике носят необратимый характер, и никакие капли, специальные очки, диета или упражнения не могут «заставить» его вновь стать прозрачным. Существует распространенное мнение о том, что витаминные капли способствуют торможению процесса дальнейшего развития катаракты. Однако это утверждение не подкрепляется ни одним серьезным исследованием. Так что с уверенностью сказать, что это действительно так, нельзя.
Катаракта не должна созреть?
Это известная точка зрения, но она является несколько устаревшей. Ее возникновение связано с тем, что раньше хрусталик удаляли целиком. Для этого требовалось сделать больший разрез, и число послеоперационных осложнений было гораздо выше, чем сейчас. То есть пациенту нечего было терять – глаз уже не видел, что относительно снижало риск операции.
Современная хирургия катаракты выполняется методом ультразвуковой факоэмульсификации с применением фемтосекундного лазера. Данная технология позволяет удалять помутневший хрусталик через микроскопический операционный доступ, что существенно снижает риск осложнений. Поэтому операцию можно проводить на любом этапе развития катаракты, даже при сохраняющемся относительно высоком зрении. Более того, иногда удаление хрусталика бывает необходимым в случае, если он становится слишком толстым для глаза, перекрывает пути оттока, что может способствовать развитию глаукомы, периодическому повышению внутриглазного давления с повреждением зрительного нерва и по ряду других показаний.
Сегодня на рынке представлены разные модели искусственных хрусталиков. Какой из них лучше выбрать — европейского или американского производства? Чем они вообще отличаются друг от друга?
Существует много моделей интраокулярных линз. Некоторые современные модели искусственных хрусталиков позволяют корректировать и сопутствующие патологии, к примеру, роговичный астигматизм. В 90% случаев в клинической практике используются стандартные искусственные хрусталики, произведенные в разных странах мира: США, Германии. Швейцарии, Бельгии, России и др. Необходимо помнить, что ни один искусственный хрусталик не выходит на рынок без проведения тщательных исследований: должно быть сделано определенное число операций, пройдена процедура сертификации, включающей аттестацию материала, модели и т.д. Это необходимо, чтобы удостоверится, что данный продукт обладает всеми необходимыми характеристиками, стандартизирован и безопасен в применении. Иными словами, если он попал на рынок, то это уже является гарантией его качества.
Но какой именно тип линзы более подходит для глаза – решает хирург. Оптическая сила искусственного хрусталика подбирается индивидуально для каждого больного и зависит от анатомических и оптических особенностей глаза.В очень редких случаях, при тяжелой сопутствующей патологии глаза врач может даже принять решение о нецелесообразности имплантации интраокулярной линзы.
Кто оплачивает покупку искусственного хрусталика?
Этот вопрос в каждом конкретном медицинском учреждении решается по-разному. Существуют государственные программы – федеральные и региональные квоты, под которые попадают некоторые заболевания. В основном это серьезные сочетанные патологии, такие как отслойка сетчатки, тяжелые травмы глаза и т.д., в числе которых может быть и катаракта.
Покупку искусственного хрусталика также может оплатить медицинская страховая компания в рамках договоров, заключенных с медицинскими учреждениями. Существуют разные варианты оплаты медицинской услуги – полная или частичная, в рамках ОМС или ДМС и т.д. Таким образом, существуют разные формы финансирования и поддержки со стороны различных организаций. И когда пациент приходит в медицинское учреждение, ему обязательно разъяснят порядок оказания той или иной медицинской услуги в соответствии с существующими стандартами.
Сколько операций по удалению катаракты в год проводится в вашем центре?
- Около 20 тыс. операций, и это только в Москве, не считая 10-ти филиалов, открытых в разных городах России.
Есть ли противопоказания к проведению операции по удалению катаракты?
- Единственным противопоказанием к операции, учитывая универсальность сегодняшних технологий и мастерство хирургов, является нежелание пациента.
Какова длительность операции?
- При неосложненной катаракте — в среднем 10 минут. Однако стоит заметить, что существует очень много факторов, которые могут затруднять техническое выполнение операции и, в сложных случаях, операция может занимать до 2,5 часов.
Как проходит операция?
В период подготовки к операции примерно за две недели пациент должен сдать анализ крови (общий, свертываемость, сахар) и мочи (общий, сахар), сделать электрокардиограмму и рентгенографию грудной клетки, пройти осмотр у стоматолога, оториноларинголога и терапевта. Пациентам, наблюдающимся по поводу сахарного диабета, дополнительно необходима консультация эндокринолога.
Операцию проводят, как правило, на следующий день после поступления больного в стационар. Утром в день операции в глаз закапывают капли, расширяющие зрачок. Пациенту также могут дать легкое успокоительное, чтобы помочь расслабиться и не волноваться.
Удаление катаракты проводят под операционным микроскопом. Операция выполняется под местной анестезией. Пациент не засыпает, он находится в сознании, слышит, что ему говорит врач. Более того, иногда в ходе операции врач просит пациента посмотреть в ту или иную сторону, вверх или вниз.
Сначала хирург делает несколько микропроколов, затем вскрывается передняя капсула (оболочка) хрусталика и мутный хрусталик удаляется. Мешок, в котором находился хрусталик, очищается от всех клеточных элементов. Потом через специальную систему доставки вводится свернутый в трубочку эластичный искусственный хрусталик, который расправляется внутри глаза. Надо отметить, что он не является жидким, как многие считают. Он сделан из специальных биологически совместимых полимеров – гибких материалов с памятью, которые даже после многократного сворачивания быстро восстанавливают свою форму и занимают место естественного хрусталика. После того как операция закончена глаз промывается специальным раствором и пациента перевозят в послеоперационную палату. В среднем срок пребывания пациента в стационаре после операции составляет 1-2 дня. Если же она проводилась амбулаторно, то уже после нескольких часов после операции он может отправиться домой.
Бывает ли отторжение хрусталика или аллергия на материал, из которого он сделан?
- Такие случаи описаны в литературе, но они очень редко встречаются и их процент ничтожно мал.
Какой восстановительный период после операции?
- При успешном исходе операции пациент сможет видеть уже в течение 2–3 часов после ее проведения. Если говорить об ограничительном периоде, то наиболее важными являются первые две недели после операции. Полное восстановление глаза отмечается через 4–6 недель после операции.
Пациенту после операции необходима какая-то профилактика?
Как модель искусственного хрусталика влияет на восстановление после операции
Скорость восстановления зрения после замены хрусталика глаза зависит от модели импланта. Лучше отдать предпочтение искусственному органу из эластичного материала. Такая линза вводится в капсулу в свернутом виде и самостоятельно закрепляется внутри капсулы с помощью опорных конструкций.

Искусственный хрусталик должен:
- Гарантировать четкое восприятие окружающего мира, обеспечивать достоверную яркость и контрастность изображения;
- Сводить к минимуму количество оптических искажений и световых бликов – это под силу линзам асферической формы;
- Содержать ультрафиолетовый и желтый фильтр, которые защищают глаза от вредного воздействия солнечных лучей.
Качественный хрусталик способен облегчить восстановительный послеоперационный период и ускорить процесс адаптации организма к искусственному органу. Современная модель линзы ускоряет заживление и способствует полному восстановлению зрительной функции после операции на катаракте.
При выборе модели интраокулярной линзы также необходимо учитывать финансовые возможности пациента. Чем новее имплант, тем он дороже. Но более современная модель позволяет сократить длину надреза, следовательно восстановительный период вы перенесете намного легче. Выбирая новый хрусталик важно прислушиваться к рекомендациям лечащего врача.
Что разрешено?
Можно смотреть телевизор, читать книги и периодику, гулять на свежем воздухе, готовить, ходить в магазины. При необходимости, окулист в поликлинике должен открыть «Лист нетрудоспособности» и продлевать на период до 3-4 недель. Спустя месяц, можно в любом салоне оптики или у офтальмолога выписать коррекционные очки.

Существуют ли возрастные ограничения для операции на катаракте?
Операция незрелой катаракты очень хорошо переносится. Верхней возрастной планки не существует. Большинство пациентов старше 60 лет. Были и те, которым за 90. Однако есть тенденция к «омоложению» этих цифр, что связано с изменившимся образом жизни. Раньше человек преклонного возраста мог довольно долго мириться с не очень хорошим зрением. Теперь многие водят машину, работают за компьютером — и требования к качеству зрения уже другие.
Искусственные хрусталики последнего поколения способны не только вернуть зрение, которое было до начала катаракты. С ними человек сможет снова обрести способность видеть на любом расстоянии — и вдаль, и вблизи — и избавиться от очков навсегда! Имплантат не стареет и не требует замены со временем.
О том, какие бывают искусственные линзы и как их выбирать, у нас есть отдельная статья.
Если известен диагноз, а проблемы со зрением мешают жить полноценной жизнью, нет ни одной причины откладывать операцию, терпеть неудобства и подвергать свое здоровье дополнительным рискам!
Если вы хотите более подробно обсудить сроки лечения катаракты, узнать, каким ваше зрение будет после операции, обращайтесь к нам на консультацию. Врачи сети офтальмологических клиник «Омикрон» готовы провести необходимую диагностику и помочь вернуть зрение.
Пусть ваши глаза будут здоровы!
Что нельзя после операции катаракты
Ограничения в повседневной жизни обязательны после проведения операции по удалению катаракты. Это необходимо, чтобы новый хрусталик прижился, глазные структуры полностью восстановились, а зрение нормализовалось. Все запреты действуют совсем недолго, максимум 30 дней, за некоторым исключением. Стоит потерпеть, ведь на кону стоит неоценимая возможность – видеть мир четко и во всех красках.
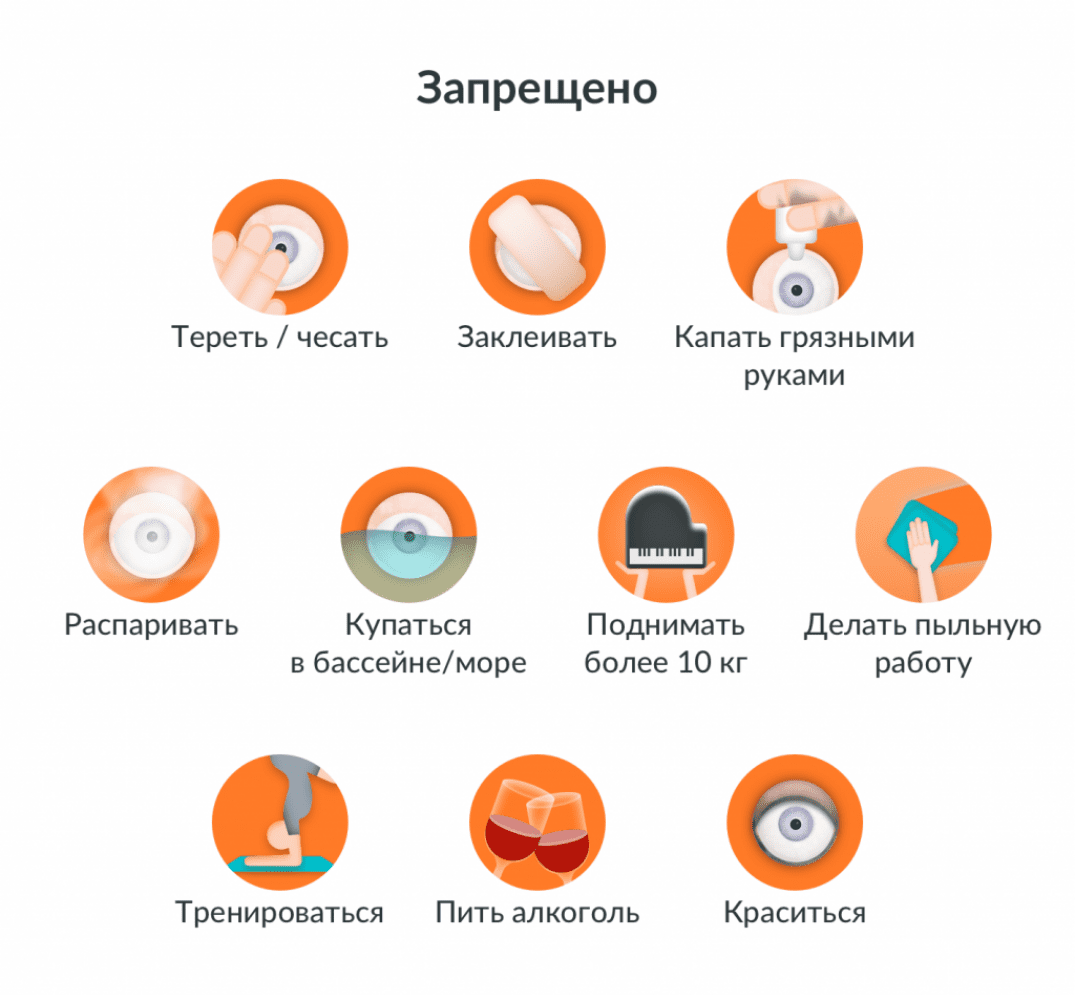
Ограничения направлены на предотвращение повышения внутриглазного давления. А подниматься оно может от сильного напряжения, чрезмерной влажности и высокой температуры. Поэтому на протяжении месяца послеоперационного период рекомендуется:
- отказаться от посещения мест с большим количеством пыли и инородных тел, которые могут попасть в глаза;
- проявлять минимальную физическую активность;
- необходимо избегать запоров. Для этого налаживают питание, чтобы не было проблем с ЖКТ, а при необходимости используют слабительные средства;
- при выходе на улицу, даже пасмурную погоду, надевать солнцезащитные очки;
- под запретом посещение бассейнов, тренажерных залов;
- не тереть веки. Это приводит к открытию хоть и малюсенькой, но раны. А значит и входа для инфекции. Если человек случайно почесал глаз во сне, а на утро испытывает дискомфорт, необходимо сразу проконсультироваться с офтальмологом. При слезотечении глаз тоже нельзя тереть. Слезы промакивают только на щеках.
- мыть волосы нужно, только откинув голову назад;
- не пользоваться тенями для век, тушью для ресниц, карандашом для бровей, подводкой и прочей декоративной косметикой, частицы которой могут попасть в глаза;
- постараться не контактировать с больными инфекционными и вирусными заболеваниями;
- отказаться от паровых ванн для лица. При высокой температуре расширяются сосуды, активируются и бактерии, обитающие в конъюнктивальной полости. В глаз вполне может попасть вирусная или бактериальная инфекция.
- не поднимать тяжести. Лучше ограничится 2-3 кг. При чрезмерном напряжении глазное давление может резко подскочить, что приведет к раскрытию раны или смещению искусственного хрусталика. Потребуется еще одна операция.
- не спать на стороне прооперированного глаза в течение первых суток. Если процесс заживления идет нормально, после снятия повязки этот запрет снимается. Но важно каждый день менять постельное белье.
ВАЖНО!Посещение сауны, бани и других мест с высокой влажностью и температурой ограничивают на протяжении 3 месяцев. Некоторые врачи советуют и в дальнейшем людям, перенесшим замену хрусталика, ограничивать походы в парилку.
Некоторые пациенты, не знают как вести себя после операции катаракты, что нельзя, какие ограничения имеются. Они боятся, что длительное время не смогут читать, работать за компьютером, заниматься уборкой, готовить еду, смотреть телевизор. Это связано с многочисленными мифами, которые родились еще во время, когда медицина была отсталой, а операция по удалению катаракты травматичной, шовной. После нее требовалось находиться несколько дней в больнице, соблюдать постельный режим.
Сегодня особых запретов на зрительные нагрузки после хирургического вмешательства нет. Делать можно все, только без фанатизма. Заниматься легкой уборкой, писать и читать, не наклоняя головы, пользоваться гаджетами по мере необходимости и периодически делать перерывы. Смотреть телевизор лучше не более 30 минут в день в течение первой недели. Во время просмотра человек меньше моргает, выделяется мало слез, которые дезинфицируют ранки. Растет риск инфицирования.
Хирургическое удаление катаракты и замена помутневшего хрусталика на искусственную линзу составляет лишь половину успеха в деле восстановления хорошего зрения. Остальное зависит от пациента. Зная, что нельзя делать после операции катаракты, соблюдая медикаментозный режим, выполняя рекомендации врача по ограничениям в течение восстановительного периода, регулярно проходя осмотры можно добиться полного выздоровления.