Синдром сухого глаза в офтальмологической практике
Синдром сухого глаза (ССГ), или ксероз роговицы и конъюнктивы, представляет собой комплексное заболевание, которое распространено во всем мире и является одной из основных проблем современной офтальмологической патологии. По данным российских
Синдром сухого глаза (ССГ), или ксероз роговицы и конъюнктивы, представляет собой комплексное заболевание, которое распространено во всем мире и является одной из основных проблем современной офтальмологической патологии. По данным российских исследователей, этим заболеванием страдают до 12% больных офтальмологического профиля в возрасте до 40 лет и свыше 67% пациентов старше 50 лет [2]. Сам термин «сухой глаз» появился в отечественной литературе сравнительно недавно. Ранее его отождествляли исключительно с болезнью Сьегрена — тяжелым системным заболеванием, сопровождающимся понижением или полным отсутствием секреции всех эндокринных желез, в особенности слезных и слюнных. В настоящее время понятие «синдром сухого глаза» расширено и определяется как комплекс признаков поражения роговичного и конъюнктивального эпителия вследствие снижения качества и/или количества слезной жидкости [1]. Последняя формирует на поверхности глаза слезную пленку (СП), которая выполняет ряд важнейших функций, в том числе трофическую, защитную и оптическую. Таким образом, нарушение состава или продукции СП может привести к достаточно серьезным повреждениям переднего отрезка глаза.

Возникают ксероз роговицы и конъюнктивы вследствие ряда патологий. Важную роль в этом процессе играют выраженные анатомические нарушения глазной локализации, такие, как неполное смыкание или чрезмерное раскрытие глазной щели на почве рубцового или паралитического лагофтальма, эндокринной офтальмопатии, а также буфтальма. Роговично-конъюнктивальный ксероз может развиться также вследствие нарушения трофики роговицы или деформации ее поверхности, несостоятельности слезной железы, дополнительных слезных желез после перенесенных дакриоаденита и воспалительных заболеваний конъюнктивы. Также нарушение состава СП наблюдается при так называемом климактерическом синдроме [2]. Резкое снижение продукции слезы отмечается при нарушениях иннервации слезной железы, таких, как паралич лицевого нерва, рассеянный склероз. Хронический мейбомит, при котором нарушается состав СП, также ведет к развитию типичной картины ССГ. В последнее время особую значимость приобретают так называемые глазной офисный и глазной мониторный синдромы, возникающие у людей различного возраста в результате систематического воздействия на их глаза кондиционированного воздуха, электромагнитных излучений от офисной аппаратуры и других подобных источников [3]. Одной из распространенных причин нарушения стабильности СП, приобретающего в последние годы все большую актуальность, являются оперативные вмешательства, проводимые по поводу аномалий рефракции и катаракты [4]. Было отмечено, что ССГ может быть вызван приемом некоторых лекарственных средств, таких, как пероральные контрацептивы, трициклические антидепрессанты, гипотензивные средства, кортикостероиды, а также постоянными инстилляциями β-блокаторов, проводимыми при лечении глаукомы. По некоторым данным, развитие ксероза роговицы и конъюнктивы может вызывать прием цитостатиков и антимигренозных препаратов [2].
Типичным одним из начальных симптомов синдрома сухого глаза является ощущение инородного тела в конъюнктивальной полости, которое сочетается с сильным слезотечением, в дальнейшем сменяемым ощущением сухости. Характерны жалобы пациентов на жжение и резь в глазу, особенно при воздействии ветра, дыма, кондиционированного воздуха и других подобных раздражителей, при использовании тепловентиляторов. В дополнение к этому субъективными признаками заболевания являются светобоязнь, ухудшение зрительной работоспособности к вечеру, колебания остроты зрения в течение рабочего дня. К вышеперечисленным необходимо добавить и патогномоничные признаки. В частности, характерна негативная реакция больных на закапывание в конъюнктивальную полость даже вполне индифферентных капель, например раствора левомицетина 0,25% или раствора дексаметазона 0,1%. В таких случаях пациенты испытывают боль, жжение или резь в глазу [3].
Наиболее же частым объективным признаком заболевания является уменьшение или полное отсутствие у краев век слезных менисков. Их место обычно заполняет отекшая и потускневшая конъюнктива, «наползающая» на свободный край века. Несколько реже у таких больных можно обнаружить появление разнообразных «засоряющих» включений в слезной пленке. Обычно они представлены мельчайшими глыбками слизи, остатками отделившихся эпителиальных нитей, воздушными пузырьками и другими микрочастицами. Они плавают в толще слезной пленки, слезном мениске и нижнем конъюнктивальном своде, смещаются по эпителию роговицы и хорошо заметны в свете щелевой лампы. Еще одним объективным признаком синдрома сухого глаза служит характерное отделяемое из конъюнктивальной полости. При обработке век оно вследствие высокой вязкости вытягивается в тонкие слизистые нити, которые вызывают у больных дискомфорт. По совокупности вышеперечисленных признаков целесообразно выделять три степени тяжести течения синдрома сухого глаза [1].
Для I, легкой, степени характерны:
- субъективные признаки — жалобы на ощущение «песка в глазу», жжение, светобоязнь и др., возникающие при воздействии неблагоприятных факторов;
- объективные признаки — повышенная слезопродукция, гиперемия и отек конъюнктивы, наличие включений в слезной пленке, появление конъюнктивального отделяемого в виде слизистых нитей.
II, средняя, степень имеет:
- субъективные признаки — большее количество жалоб и симптомов, сохраняющихся долгое время после прекращения действия неблагоприятных факторов;
- объективные признаки — болевая реакция на инстилляции индифферентных глазных капель, отек бульбарной конъюнктивы с наползанием ее на свободный край нижнего века, отсутствие рефлекторного слезотечения и появление признаков дефицита слезопродукции.
III, тяжелая, степень отличается особыми формами.
- Нитчатый кератит: множественные эпителиальные разрастания в виде нитей, свободные края которых, смещаясь к роговице, раздражают глаз, что сопровождается роговичным синдромом. Конъюнктива интактна.
- Сухой кератоконъюнктивит: признаки нитчатого кератита усугубляются дегенеративными изменениями конъюнктивального и роговичного эпителия. Роговица теряет свой естественный блеск, глянец и становится тусклой. Могут обнаруживаться субэпителиальные помутнения. Наблюдаются также отек и гиперемия конъюнктивы у краев век.
- Рецидивирующие микроэрозии роговицы: периодическое возникновение поверхностных микродефектов эпителия роговицы, сохраняющихся длительное время (до 7 сут). Характерен выраженный роговичный синдром, заболевание через 2–3 мес рецидивирует.
Что такое компьютерный синдром
Компьютерный зрительный синдром — только часть более широкого понятия: компьютерного синдрома. Так называют расстройства в работе организма, связанные с работой за монитором.
Часто термины «компьютерный зрительный синдром» и «компьютерный синдром» используются как синонимы. Упоминая их в статье, мы будем иметь в виду только проблемы с глазами.
Показания к использованию
Витамины прописывают взрослым пациентам, у которых отмечаются патологии с дистрофией роговицы. Эта проблема провоцирует помутнение роговиц глаза, что отрицательно воздействует на остроту зрения. В таком случае операция является обязательной.
Витамины прописывают в реабилитационный период. Капли благоприятно влияют на трофические процессы в тканях, увлажняют, запускают процессы заживления клеток. В таком случае лекарство применяется в составе комплексного лечения.
Патогенез конъюнктивита
Поверхностные ткани глаза имеют свою нормальную микрофлору, в которую входят стафилококки, стрептококки и другие микроорганизмы. В норме они находятся в равновесии и не причиняют дискомфорта. К заболеванию приводит снижение барьерных способностей, повышение количества микробов или заселение другими опасными паразитами.
Изменение микрофлоры в конъюнктиве может быть вызвано протиранием глаз грязными руками, износом мягких контактных линз, длительным приёмом местных антибиотиков, воздействием хлора в бассейне при плавании.
Конъюнктива выполняет защитную, увлажняющую, трофическую и барьерную функции. Нарушение этого барьера может привести к заражению.
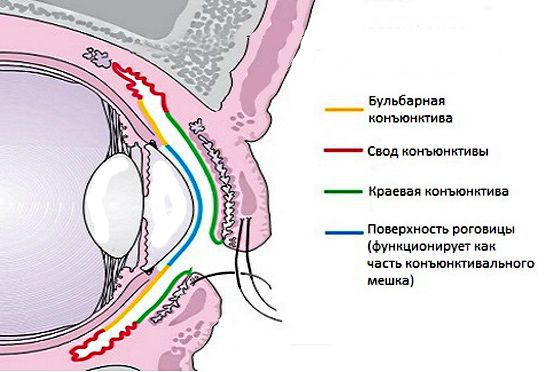
Вторичная защита включает иммунные механизмы, осуществляемые сосудистой системой, иммуноглобулинами слёзной плёнки, антибактериальным ферментом лизоцимом, а также ополаскивающим действием слезы при моргании. Конъюнктива, как и любая ткань, отвечает на чужеродное вещество воспалительной реакцией.
Воспаление — ответ организма на повреждение, в ходе которого осуществляется переход белков плазмы и лейкоцитов крови из микроциркуляторных сосудов в очаг повреждения. В очаге воспаления скапливается огромное количество клеток крови, которые отвечают за иммунитет. При бактериальных инфекциях преобладают нейтрофилы, а при вирусных — лимфоциты. Ходом воспалительного процесса управляют вещества, которые высвобождаются из иммунных клеток. Эти биологически активные вещества называются медиаторами (посредниками). Под действием медиаторов увеличивается диаметр сосудов, что и обусловливает красноту глаз. Также повышается проницаемость сосудистой стенки, увеличивается выход воды из сосудов, приводя к развитию воспалительного отёка. При хроническом течении изменяются клеточные структуры эпителия. Специфика аллергического конъюнктивита состоит в том, что он развивается только при повторном воздействии чужеродного агента — аллергена [12] .
Капли от катаракты после хирургического вмешательства
После замены хрусталика тоже назначаются местные средства, но они действуют по-другому. Препараты содержат антибиотики и противовоспалительные вещества. Чаще всего применяются Тобрадекс, Корнерегель, Индоколлир.
Профилактическое применение глазных капель при катаракте уже не требуется. Продолжительность операции составляет 15 минут, зрение после нее возвращается почти сразу. Процедура выполняется под местным обезболиванием, после нее не накладываются швы, не остается шрамов, не нужна длительная реабилитация. Поэтому хирургическая замена хрусталика – это лучшее решение при катаракте. Использование глазных капель рекомендуется только до того момента, пока изменения не вызывают сильных дискомфортных ощущений.
Возможные осложнения: когда нужно обратиться к врачу
В первую неделю после удаления катаракты пациенты часто жалуются на зуд в глазу, ощущение инородного тела, головную боль, которые в большинстве случаев проходят самостоятельно. При несоблюдении рекомендаций офтальмолога в период реабилитации, риск развития осложнений значительно возрастает. Могут возникнуть:
- инфекционное воспаление;
- кровоизлияние;
- помутнение капсулы хрусталика;
- повышение внутриглазного давления.
Инфекционное воспаление после удаления катаракты развивается из-за инфицирования слезных протоков в ходе операции. В зоне риска — люди со слабым иммунитетом и те, кто перенес офтальмологические заболевания, например, конъюнктивит. Веки отекают, склера краснеет, зрение ухудшается. Требуется экстренная госпитализация: несвоевременное обращение к врачу грозит менингитом или потерей глаза.
Кровоизлияние в переднюю камеру глазного яблока может возникнуть, если замену хрусталика провели недостаточно технично — в ходе операции повредили сосуды цилиарного тела или радужной оболочки глаза. Состояние не представляет серьезной угрозы для здоровья, но может сохраняться на протяжении нескольких месяцев. Скопление крови между радужкой и хрусталиком не сопровождается болью и не влияет на зрение. Для лечения назначают промывания и гормональные капли.

При неудачно проведенной операции по удалению катаракты у пациента может резко повыситься внутриглазное давление. Пациенты жалуются на болевые ощущения, слезоточивость, затуманенную видимость. Для нормализации состояния врач назначает противоглаукомные препараты.
Иногда спустя 6—12 месяцев развивается вторичная катаракта. Помутнение настигает капсулу, внутри которой расположена интраокулярная линза. Отмечаются размытость очертаний предметов, «мушки» перед глазами, ослабленная цветопередача. В этом случае проводится еще одна операция: лазерная очистка задней стенки капсулы или иссечение засоренной пленки капсульного мешка.
Итак, пациентам с удаленной катарактой нужно записаться к офтальмологу при таких симптомах:
- резкая острая боль в прооперированном глазу;
- повышенное слезотечение;
- гнойные выделения;
- тяжесть в глазу;
- отек глазного яблока;
- снижение остроты зрения;
- ухудшение общего состояния, лихорадка.
Пациенты, проходящие реабилитацию в пансионате «Тульский дедушка», даже ночью могут обратиться к дежурному врачу, если почувствуют себя плохо после операции. В медкабинетах есть все жизненно важные препараты, обезболивающие и антимикробные средства. Если возникнет необходимость, персонал организует перевозку пациента и осмотр профильным специалистом.
Капли при ношении контактных линз
При подборе глазных капель важно проверить совместимость с КЛ. Разрешенные к использованию препараты:
- Вид-Комод увлажняющий раствор; ;
- Систейн Ультра;
- Ликонтин Комфорт;
- Хило-Комод.
Эти капли можно использовать перед надеванием КЛ, затем через 15-20 минут линзы можно устанавливать обратно:
- Визин классический; ;
- Дефислез.
Как правильно закапывать глазные капли
Чтобы получить положительный результат от лечения нужно правильно применять назначенные препараты.
Памятка по применению глазных капель
- Вымойте руки.
- Запрокиньте голову назад, чтобы лекарство попало в глаз, а не вытекло наружу.
- Одной рукой оттяните вниз пальцем нижнее веко.
- Другой рукой закапайте 1-2 капли препарата ближе к внешнему углу глаза.
- Зажмите внутренний угол глаза, чтобы капли не вытекли и не попали в нос.
- Если назначено несколько наименований капель, то выждите между закапываниями несколько минут.
- Плотно закройте флакон.
Важно!
Соблюдайте условия хранения препаратов, внимательно читайте инструкцию, так как некоторые капли хранятся, например, в холодильнике или ограниченное время во флаконе после вскрытия.












